每日經濟新聞 2023-12-03 20:35:48
◎有報道稱,蕪湖市第二人民醫院的相關責任人已被處理。3日下午,《每日經濟新聞》記者也就此事致電蕪湖市醫療保障局并詢問后續處理措施。接線工作人員回應稱,具體情況以通報內容為準,后續將按程序依法依規嚴肅處理。
每經記者 許立波 每經編輯 董興生
最近幾日,一則“三甲醫院超收患者21萬醫療費”的新聞沖上熱搜。12月3日,這一事件有了官方最新回應。
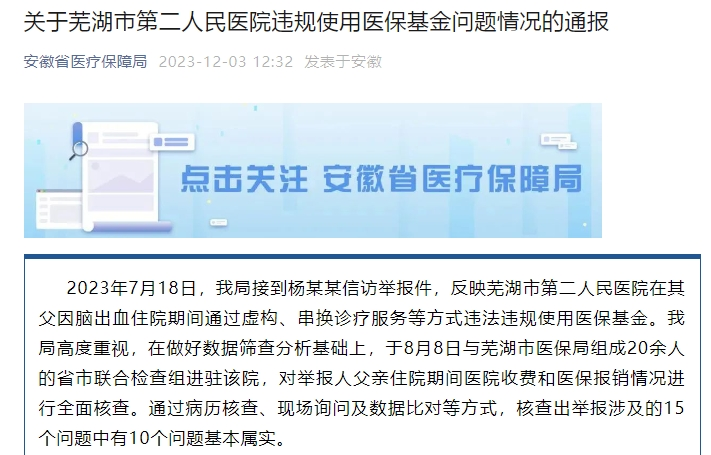
根據安徽省醫療保障局微信公眾號發布的通報,2023年7月18日,安徽省醫療保障局接到楊某某信訪舉報件,反映蕪湖市第二人民醫院在其父因腦出血住院期間通過虛構、串換診療服務等方式違法違規使用醫保基金。經查,蕪湖市第二人民醫院存在過度診療、過度檢查、超量開藥、重復收費、套用收費、超標準收費等問題,涉及違規醫療總費用21.82萬元,其中違規使用醫保基金18.70萬元。
此外,有報道稱,蕪湖市第二人民醫院的相關責任人已被處理。3日下午,《每日經濟新聞》記者也就此事致電蕪湖市醫療保障局并詢問后續處理措施。接線工作人員回應稱,具體情況以通報內容為準,后續將按程序依法依規嚴肅處理。
11月30日,經濟觀察網刊發《安徽一患者家屬查出三甲醫院超收10萬醫療費調查顯示超收21萬》一文,報道稱有一位患者因腦出血在蕪湖市第二人民醫院重癥監護病房(ICU)治療了117天,醫保結算了75.9萬元,患者自費21.9萬元。因懷疑醫療費用偏高,患者家屬以統計模型方式查出,蕪湖市第二人民醫院涉嫌存在虛構醫藥服務項目、超量開藥、重復收費、串換藥品、將不屬于醫保范圍的醫藥費用納入醫保等違法違規使用醫保基金的行為。2023年7月,這位患者家屬基于統計模型分析出的結果向國家醫保局舉報。
安徽省醫療保障局通報顯示,在接到楊某某信訪舉報件后,醫保局對此高度重視,在做好數據篩查分析基礎上,于8月8日與蕪湖市醫保局組成20余人的省市聯合檢查組進駐該院,對舉報人父親住院期間醫院收費和醫保報銷情況進行全面核查。通過病歷核查、現場詢問及數據比對等方式,核查出舉報涉及的15個問題中有10個問題基本屬實。
圖片來源:安徽省醫療保障局微信公眾號截圖
為維護醫保基金安全,保護患者合法權益,根據該院與蕪湖市醫保部門簽訂的定點醫療機構醫保服務協議,蕪湖市醫保局先行按協議進行了處理:一是全額追回違規使用的醫保基金,并按30%頂格扣罰違約金56074.41元;二是約談醫院有關負責人,責令其立即整改;三是分別移交公安、衛健部門進一步核查處理。
通報顯示,目前,以上各項處理措施均已完成。同時,蕪湖市醫保局已按照《醫療保障基金使用監督管理條例》,啟動行政處罰程序。在對舉報問題開展核查的同時,省市聯合檢查組舉一反三,對該院2022年4月1日—2023年5月31日醫保基金使用情況進行了全面延伸檢查,目前正在進一步核實,后續將按程序依法依規嚴肅處理。
根據大皖新聞12月3日午后的報道,在安徽省醫療保障局對蕪湖市第二人民醫院違規使用醫保基金的情況進行通報后,其從蕪湖市醫療保障局了解到,蕪湖市第二人民醫院的相關責任人已被處理:蕪湖市第二人民醫院已對涉事的護士長作記過處分并停職檢查,對負有管理責任的重癥醫學科主任警告處分,對負有監管責任的院醫保辦主任警告處分并調整職務。
官網信息顯示,蕪湖市第二人民醫院始建于1953年,是蕪湖市人民政府創辦的第一所綜合性醫院,目前已發展成為一所集醫療、教學、科研、預防、保健、康復為一體的三級甲等綜合性醫院。
醫療保障基金是人民群眾的“看病錢”、“救命錢”,基金的使用安全涉及廣大群眾的切身利益。今年來,國家層面已出臺多項相關法規,進一步加強醫保基金監管,守住醫保基金安全底線。
如今年3月14日,國家醫療保障局頒布了《醫療保障基金飛行檢查管理暫行辦法》,規定了飛行檢查的遵循原則、啟動條件、組織方式、檢查要求、檢查程序、問題處理等內容,為進一步規范飛行檢查工作提供了重要制度保障。
4月28日,國家醫保局、最高人民檢察院、公安部、財政部、國家衛生健康委印發了《2023年醫保領域打擊欺詐騙保專項整治工作方案》,在全國范圍開展醫保領域打擊欺詐騙保專項整治工作,進一步加強醫保基金監管。
自社會面全面開展打擊欺詐騙保專項整治行動以來,也有多起“騙保大案”浮出水面。例如,重慶市公安局此前就曾通報過一起發生在永川臥龍醫院的欺詐騙保案件。經查,犯罪嫌疑人王某、羅某等從2016年開始通過組織永川臥龍醫院職工介紹親戚朋友、掮客招攬、鄉鎮衛生院轉診等渠道,發展“家庭醫生會員”9000余人,同時要求醫技科室和治療科室醫護人員偽造各類檢測報告、病歷,并將偽造的住院治療費用單據上傳至醫保審核系統,涉嫌詐騙醫保基金達2.3億元。
重慶市警方通報的案件細節中提到,犯罪嫌疑人羅某為騙取醫保基金非法牟利,醫院內部全流程造假,市場部以硬性指標拉病人,對外宣傳為老年人辦理會員免費體檢,實則為獲取醫保信息后詐騙國家醫保基金。醫院要求職工每月須介紹1至5名病人住院治療;醫生負責虛開、多開藥品和診療檢查項目、造假病歷、多開住院天數空掛床位;檢驗科負責修改病人檢查系數指標,達到騙取病人辦理住院目的;護理部負責偽造護理記錄、虛假執行醫囑、虛假計費、回流多開藥品、耗材;院辦負責醫保病歷整理,申報國家醫保資金。
這是一起典型的“病人、醫護工作者、醫院”三方“勾結”騙取醫保資金的案件,但蕪湖市第二人民醫院的案件卻有所區別,這起違規使用醫保基金案件的特別之處在于,截至目前,它僅涉及一位患者,且由患者家屬以統計模型方式查出,并由醫保部門確認。
根據經濟觀察網后續對患者家屬的跟蹤報道,其之所以能夠發現醫院騙保行為,很大程度上要歸功于這位患者家屬本身是科研工作者、法學博士,同時也接受過一點經濟學訓練。此外,這位患者家屬的姑媽還是位老會計,每次往醫院賬上交費后都會詳細登記每筆款項。如果當事人只是一名普通患者,要想從繁復的收費項目中發現蕪湖市第二人民醫院騙保的“蛛絲馬跡”,必然是難上加難。
對于以上情況,蕪湖市醫保局相關工作人員表示,具體情況以通報內容為準,后續將按程序依法依規嚴肅處理。
封面圖片來源:視覺中國-VCG41N1411911769
如需轉載請與《每日經濟新聞》報社聯系。
未經《每日經濟新聞》報社授權,嚴禁轉載或鏡像,違者必究。
讀者熱線:4008890008
特別提醒:如果我們使用了您的圖片,請作者與本站聯系索取稿酬。如您不希望作品出現在本站,可聯系我們要求撤下您的作品。
歡迎關注每日經濟新聞APP
